
糖尿病

糖尿病
日本国内では糖尿病を強く疑われる人・可能性を否定できない人は約2200万人を超えるとされています. 特に40歳以上の人で考えると約3人に1人が糖尿病またはその前段階にあると言われています.糖尿病は生活の質に与える影響が非常に大きい疾患であり、少々大げさかもしれませんが、有病率の高さを考えると、糖尿病に如何に立ち向かうかは国家的な課題といっても良いかもしれません.
糖尿病は、血液中のブドウ糖濃度(血糖値)が高い状態が続く疾患です.ブドウ糖は食物から摂取した糖質が分解されて生成され、消化管から血液中に取り込まれます.ブドウ糖は膵臓から分泌されるインスリンというホルモンによって全身の臓器(細胞)へと取り込まれ、エネルギー源として利用されます.しかし、インスリンの分泌が不足したり効果が低下したりすると、その作用不足によりブドウ糖の細胞への取り込みが進まず、血糖値が上昇してしまい、糖尿病の病態に至ってしまいます.
高血糖が放置されると、動脈硬化が進行し、心筋梗塞、脳卒中、失明、腎不全、足の切断などの重篤な合併症を引き起こす可能性があります.また、末梢神経の障害により、下肢のしびれや異常感覚が生じることもあります.糖尿病は癌や認知症など他の疾患のリスクも増加させてしまうことが知られています.
発症早期段階では症状がないことが多いため、症状が出てからの受診では糖尿病および合併症が進行した段階になっていることもしばしばです.従って普段からの定期的な健康診断や血糖値のモニタリングが非常に重要になります.また健診やかかりつけ医の判断で糖尿病専門医の受診を推奨された場合は、速やかに受診して早期治療に取りかかることが、合併症の発症進展を防ぐために極めて重要です.
糖尿病の発症には、食生活の問題(過食、偏り、不規則)、運動不足、肥満、喫煙等の生活習慣の影響が大きく関与するとされます.その管理には糖尿病専門医の診察のみならず、管理栄養士や糖尿病療養指導士などの指導が非常に有効です.
あくまで治療の主体は患者さん御自身ですが、糖尿病は長期間付き合い(治療を)続けなければならない慢性疾患であり、患者さんが長く治療を継続していくには、我々医療者(医師、看護師、歯科医師、栄養士、ワーカー)などが様々な形でサポートしていく事がとても重要です.
糖尿病は、
の4つのタイプに分類ができます.
それぞれの病態や原因は様々で、遺伝や体質、生活習慣、妊娠等、色々な要素が関連して起こります.いずれも高血糖状態を放置すれば、合併症リスクが上がり、命に関わるような合併症に至る場合があるということは、共通しています.
医療機関を受診することの不安は良くわかりますが、放置して病状が改善することはありません.検診等で医療機関受診を推奨されたら、受診を前向きに考えてください.
では4つの糖尿病のタイプを簡単に纏めてみます.
1型糖尿病は、インスリンを作っている膵臓の細胞(β細胞)が破壊されることによって、血糖値のコントロールができなくなってしまう病態です.
1型糖尿病の原因はまだ完全には分かっていません.現時点では、遺伝因子やウイルス感染症が引き金となり、免疫異常が自己免疫反応を引き起こし、自分の膵臓のβ細胞を攻撃してしまっていると考えられています.抗GAD抗体や抗IA-2抗体などの膵島関連自己抗体がβ細胞を破壊することが知られており、実際の診断でも血液検査でこれらを定量評価することがあります.
1型糖尿病はインスリン産生が出来なくなる病態ですが、現時点ではその産生能を回復させる治療法は無く、インスリンを補充するより他はありません.またその補充についても、様々な方法が研究されていますが、現状ではインスリン製剤を皮下注射する方法しか実用に至っていません(移植医療もありますが、万人に考慮する方法ではありません).従って、1型糖尿病の患者さんでは、高血糖状態の改善と生命維持のためにインスリン自己注射の継続が不可欠になります.
全糖尿病患者の約5%が1型糖尿病であり、日本では年間約10万人に2人ほどの割合で発症します.比較的若年層に多く見られますが、高齢者の発症も散見されます.
また1型糖尿病には、
の3つのタイプがあります.インスリン産生能が落ちていくという病態は共通ですが、その産性能の低下するスピード(期間)によって上述の3つのタイプに分類されます.
2型糖尿病は、日本の糖尿病患者の95%以上が該当するタイプです.1型糖尿病がインスリンの産生能が低下する病態であるのに対して、2型糖尿病はインスリンが上手く作用しなくなり (インスリン抵抗性が高くなる)、高血糖の病態に至ります.基本的にはインスリンは分泌されているが上手く作用していない、という状態ですが、慢性的な高血糖状態の持続は膵臓のβ細胞の機能低下を来すため、その様なケースではインスリン分泌能の低下もみとめられることがあります.
下に発症原因と言われるものを挙げておりますが、遺伝的要因に加え、過食、運動不足、肥満などの生活習慣が発症のリスクを高めるとされます.
初期段階では食事療法や運動療法である程度の効果が期待されますが、進行すると内服薬や注射療法が必要になることもあります.なお、内服薬や注射製剤による薬物治療が始まっても、食事療法や運動療法は極めて重要です.この認識を誤ると(「薬が始まったら、食事や運動はテキトーで良い」等)、血糖コントロールが改善せず、薬剤がドンドン増えていく(当然お財布にも厳しくなる)ような事になります.
2型糖尿病の発症の原因
などが挙げられます.また特に女性は妊娠中に高血糖となる「妊娠糖尿病」の病歴がある場合、出産後(直後に限らない)に2型糖尿病を発症するリスクが高いことも知られています.
妊娠中は、胎盤から分泌されるホルモンの影響でインスリンが効きにくくなり、血糖値が上昇しやすくなるとされます.その上昇が基準を超えている場合、妊娠糖尿病と診断されます.
なお、もともと糖尿病に罹患している患者さんが妊娠するケースは「糖尿病合併妊娠」と言われ、妊娠糖尿病とは別に考えます.糖尿病に罹患している患者さんも、血糖コントロールが良好で合併症の進行も限定的であれば妊娠出産は可能ですが、コントロールが不良なままでの妊娠は妊娠経過中に様々な問題が生じるリスクがあり、合併症も悪化する可能性があります.妊娠前から出産後まで病態のコントロールは厳格に行う必要があります.
さて「妊娠糖尿病」に話を戻しましょう.妊娠糖尿病は、妊娠中に初めて見つかる糖代謝異常であり、通常は出産後には血糖値は正常化します.しかし、妊娠糖尿病を経験した方は、将来的に糖尿病になるリスクが高いため、出産後も定期的な検査が必要です.産後全く内科にかからないようなケースも散見されますが、少なくとも検診等で糖代謝が問題ないかはチェックできる様にしておくことが必要です.
妊娠糖尿病の原因やリスク因子には、遺伝的要因や肥満、高齢妊娠などが挙げられます.
妊娠糖尿病と診断された場合、血糖自己測定で血糖の状態を把握したり、食事量を調整したり、必要に応じてインスリンを使った血糖コントロールを行う必要が出てきます.治療や対策を怠ると、母体や赤ちゃんに、分娩時の合併症、赤ちゃんの体重過多や産後の低血糖などのリスクが高まります.
糖尿病には、遺伝子の異常や他の病気、薬の使用などによって引き起こされるタイプのものもあります.これらの場合でも、症状や治療方法は通常の糖尿病と同じです.
例えば、ステロイドホルモンの過剰分泌があるクッシング症候群や、血圧や血糖値を上昇させるカテコラミンの過剰分泌がある褐色細胞腫、成長ホルモンが過剰分泌になる先端巨大症などの病気で高血糖を示すことがあります.
遺伝子の異常や内分泌疾患、膵臓や肝臓の病気、ステロイドなどの薬の影響によっても糖尿病が発症することがあります.ステロイドは自己免疫疾患を初めとして様々な疾患の治療で使用されます.その様な治療が行われる場合、投与の段階で糖尿病内科に相談がある場合も多く、原疾患治療と血糖コントロールを平行して診ていく事が多くあります.
糖尿病が原因で生じる症状としては、以下のようなもののどれかが出ることが典型的です.
自覚症状は明らかではないが健診で血糖の異常値が指摘されることも少なくありません.また症状が出ている状態では、糖代謝の異常がかなり進んでいることも少なくありません.
例えば、殆ど医療機関受診や健診受診がない方が、視力が落ちてきたため眼鏡(コンタクトレンズ)を作ろうと眼科を受診したら、「直ぐに内科を受診しなさい!」と言われて内科受診に至った、というケースは意外と多いです.
健診や診察などで糖代謝異常の指摘を受けたら、症状が無くても早めに専門医療機関を受診することを強くお奨めします.
下の2つの図に示すとおり、糖尿病の診断方法はやや複雑です.
75gのグルコースを含んだ溶液を空腹状態での摂取し、その摂取前および摂取後血糖値で糖代謝の評価を行う試験が75g経口ブドウ糖負荷試験(75gOGTT)です.摂取前血糖値と摂取後2時間血糖値によって、糖代謝のタイプを「正常型」「境界型」「糖尿病型」に分ける事が出来ます.「空腹時血糖値が126mg/dL以上もしくは負荷後2時間血糖値が200mg/dL以上」であれば「糖尿病型」とされ、「空腹時血糖値が110mg/dL未満かつ負荷後2時間血糖値が140mg/dL未満」であれば「正常型」となります.それ以外が「境界型」ということになります.
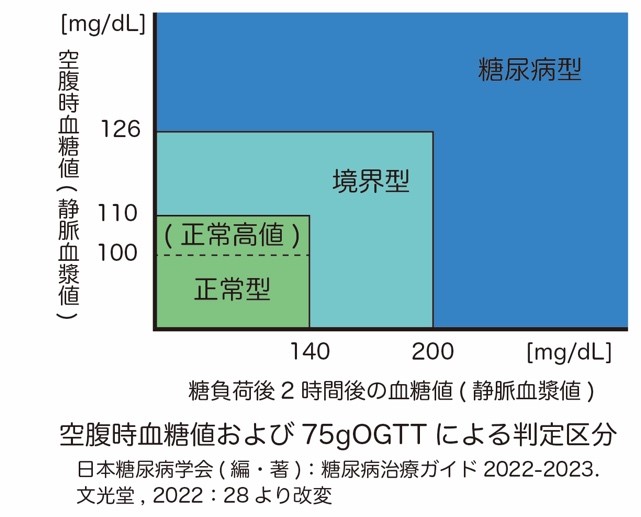
糖尿病の診断においては、「慢性の」高血糖状態であることの確認が重要です.そこで過去1ヶ月〜2ヶ月の平均血糖を反映した指標であるHbA1cを利用することで慢性高血糖の有無を評価することになります.
下に示した診断フローチャートにあるように、空腹時の血糖値が126㎎/dL以上かつHbA1cが6.5%以上であれば糖尿病と診断されます.どちらか一方のみが糖尿病型になる場合も、何らかの糖代謝異常の存在が否定出来ないため、後日再検査を実施して行くことになります.
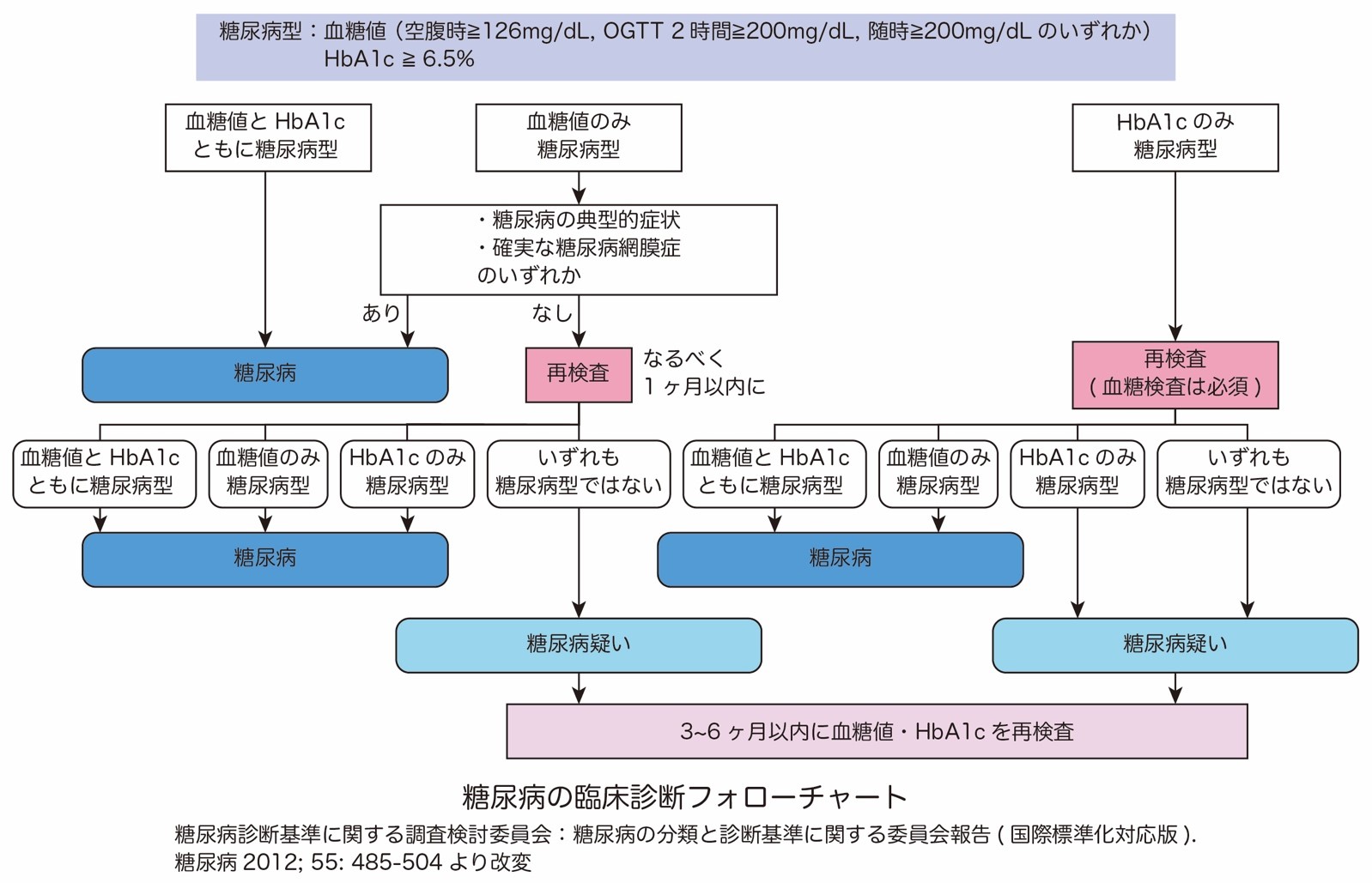
糖尿病の診断や経過評価で重要な指標としては「血糖値(BG, Blood glucose)」と「HbA1c(ヘモグロビンエーワンシー)」が挙げられます.
「血糖値」は採血した時点での血液中のブドウ糖濃度[mg/dL]を表します.採血には静脈採血や動脈採血、自己血糖測定の際の毛細血管血などがありますが、(厳密には)糖尿病の診断では静脈血漿の検体におけるブドウ糖濃度を使います.また診断で使う「空腹時血糖値」とは、検査前日夜から10時間以上絶食(飲水は可)し、当日朝食前に採血した静脈血漿のブドウ糖濃度を指します.
HbA1c(ヘモグロビンエーワンシー)は、ヘモグロビンにブドウ糖が非酵素的化学反応で結合したものであり、その血中濃度は過去1〜2ヶ月間の平均血糖値を反映したものとされています.
外来通院治療ではHbA1cと血糖値(空腹時血糖か食後血糖かも勘案し)の結果を見ながら、糖代謝の状態を評価していきます.両者とも当院では院内で測定が可能であり、検査当日の結果説明が可能です.
注射製剤を利用されている患者さんが普段行っている自己血糖測定の記録は、院内での血糖値やHbA1cの検査結果と同等に重要な評価指標になります.自己血糖測定されている方は是非外来受診時には記録を持参して頂ければと思います.診断および薬剤調整においては大変参考になります.
糖尿病の検査は特定健診に含まれており、40歳以上の保険者人全員に対して実施することになっています.健康診断は毎年必ず受診するようにしましょう.健康診断で血糖値が高い、尿に糖が出ているなどの異常を指摘されましたら、ご相談ください.
合併症の状態は血糖値やHbA1cの検査だけでは、その有無や進行状況の把握は限界があるため、適宜血液検査、尿検査、眼底検査、心電図、血圧脈波検査、頚動脈エコーなどの検査を行います.
糖質は人が生命活動するために必要不可欠なエネルギー源です.しかし血糖値が高い状態が続く事は、血管にはダメージを与えることになり、動脈硬化を来すことになります.細い血管の動脈硬化は失明や腎不全、末梢神経障害を、太い血管の動脈硬化は心臓病や足の壊疽・切断といったより重い病気を招いてしまいます.この様な慢性的な糖尿病・高血糖状態により引き起こされる慢性合併症は、患者さんの生命予後や生活の質(QOL, Quality of life)を左右するため、その発症や進展を阻止することが非常に重要になり、糖尿病治療の重要な目的になっています.
糖尿病の慢性合併症
上記に記載した慢性合併症は、慢性的な高血糖状態をベースとした合併症です.それに対して、急性の糖代謝異常による合併症もあり、
などが代表的なものになります.これらは逸脱の大きな高血糖およぶ低血糖を来たし、時に意識障害や昏睡状態に至る事もあります.対処が遅れれば生死にかかわってくる可能性もあります.
(これらの詳細は、別の機会に改めて解説を作成して追加させて頂きます.)
以上の様に、糖尿病の合併症には急性病態や慢性病態があり、それらは生活の質に大きな影響を与え、時には命に関わるような状態をもたらす事もあります.しかし、普段から糖尿病の治療をしっかりと行い、血糖値のコントロールを良好な状態に維持できれば、糖尿病合併症の発症・進行は抑えることができます.
以下に、慢性合併症についてまとめてみました.
慢性の高血糖状態は、細い血管が障害され、神経障害、網膜症、腎症といった合併症を起こします.またこの3つの合併症はこの順番(神経→眼→腎臓、「しめじ」とも言われますが)で出てくる事が多いとされます.
この合併症は糖尿病の患者さんで特異的に見られる病態です.血圧や脂質(コレステロールや中性脂肪)のコントロールが悪いと、より悪化しやすくなるとされます.
糖尿病のコントロール次第ではありますが、糖尿病発症から数年後から徐々に病態が進んでくるとされます.その初期では症状がハッキリしないこともあるため、合併症進行の兆候をつかむためには、治療の初期段階から定期的な検査が必要です.
上述の細い血管のみならず、慢性高血糖状態は全身の血管に動脈硬化をもたらし、様々な疾患を合併します.脳卒中、心筋梗塞、下肢閉塞性動脈硬化症がその代表疾患となります.先ほどの三大合併症(細小血管合併症)とは異なり、糖尿病患者さんに限って発症する病気ではありませんが、血糖コントロールが不良な症例ではその発症頻度が高くなるため、糖尿病の合併症の1つとして考えられています.
血糖コントロールが悪いと血管内皮機能の障害を来し、動脈硬化の発症進行を来します.血糖値が不安定で血糖上昇・低下が激しい様な場合も血管内皮機能の障害をもたらすとされ、これらが血管関連の合併症のリスクを上げると考えられます.
皆さんも喫煙が血管に悪影響を及ぼす話は聞いたことがあると思います.塩分摂取過剰が血圧上昇を引き起こすこともよく知られていますが、高血圧も血管合併症のリスクを高めます.ですから食生活や生活習慣の是正は血糖コントロールと並んで重要な治療になります.
上記に述べたもののほか、糖尿病によって、足壊疽、歯周病、認知症等の病態の発症や悪化のリスクを高めてしまうことがあります.
糖尿病は早期発見・早期治療、そして治療の継続が大切です.糖尿病の治療の大原則は、「食事療法」・「運動療法」を基本とし、必要に応じて「薬物治療」を併用して良好な血糖コントロールを維持することです.この3本の治療の柱をバランス良く組み合わせて治療をしていく必要があります.
糖尿病の初期治療は、お薬での治療を始める前に、まず生活習慣の見直しを行います.そして、食事療法を開始し、運動療法と組み合わせながら血糖値の改善をはかります(血糖の逸脱が大きい状態では初期から薬物治療を併用することがあります.また合併症の状況等から運動療法が制限されることもあります).
早い時期から食事療法と運動療法を開始し、良好な血糖コントロールを維持することで、糖代謝異常の進展を防ぐ事が重要です.受診の遅れや治療の中断は、病態の悪化を来し、合併症の発現と進展につながります.それは失明や下肢切断を余儀なくされて生活の質の低下を招いたり、心血管疾患の発症をきたして命に関わることすらあります.
糖尿病のコントロールの目標は、1型糖尿病・2型糖尿病においても、高齢者かそうでないかによっても異なりますし、妊娠糖尿病や妊娠を希望している女性糖尿病患者さんなどでも変わってきます.
まずは65歳未満成人の糖尿病患者さんの目標をあてると、下の表のようになります.

「血糖正常化を目指す際の目標:HbA1c(NGSP) 6.0%未満」となっていますが、薬剤を増量して(低血糖を頻回に起こすほど)血糖値を下げてまで達成させる目標ではありません.適切な食事療法・運動療法で達成できる場合、そして薬物療法を併用しても低血糖回避しつつ達成出来る場合の目標ということになります.低血糖などの治療に伴う副作用を極力回避することが重要で、治療強化よりも優先すべきであると考えます.従ってその様な治療強化が困難なケースでは、表にあるように治療目標が「HbA1c(NGSP) 8.0%未満」に緩和されます.
65歳以上の高齢者の場合、糖尿病の治療目標は以下のようになります.
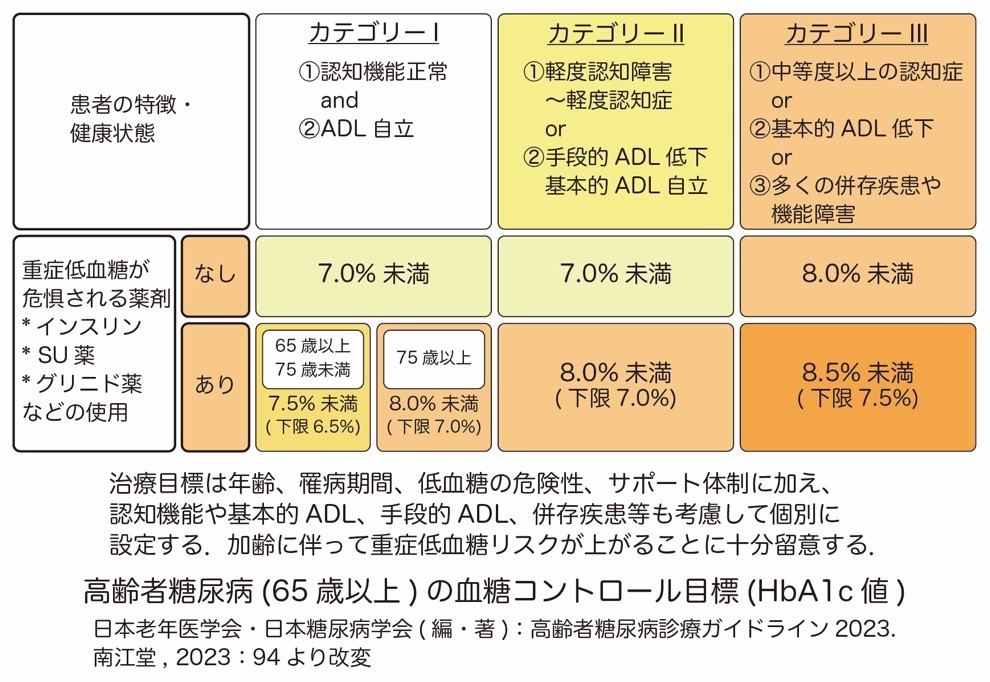
高齢者の場合は、同一の年齢の方で比較しても、ADLや認知機能の個人差が大きく、単純に年齢層だけで目標を設定するだけでは、適切な目標になりません.また低血糖回避やフレイル・低栄養の対策などを加味し、先に挙げた65歳未満の場合の目標よりはややゆるめの設定になっています.糖尿病の状態のみならず、全身の状態や生活環境等も踏まえて、個々の目標設定を考えていく必要があります.
食事療法は糖尿病治療の中で中核であり、必要不可欠な治療です.
身長や身体活動量からあなたに合った必要カロリー・適切な食事量を把握する事が重要です.生命活動をする上で必要なエネルギー量があり、むやみやたらに食事制限や断食をすることが病態を改善するわけではありませんし、逆に過剰な量の食事は糖尿病の悪化につながります.外食や間食、アルコール等は摂取エネルギーを過剰にする可能性があるため、注意が必要です.
そういった食習慣の問題や運動不足は体重増加を招き、内臓脂肪の増加につながり、インスリン抵抗性を来して血糖コントロールにつながります.
医師や栄養士の指導のもと、適量でバランスの良い食事を心がけましょう.1日2食、まれに1日1食の習慣で生活されている方もおられますが、一回の食事で多くカロリー摂取する事は急激な血糖上昇を来すこともあり、好ましいとは言えません.仕事や学業などで食事の時間が上手く取れない方もおられると思いますが、可能な限り1日3回、朝昼晩でバランスの取れた食事を心がけていきましょう.
適正な摂取カロリーの算出は、小児の場合と成人の場合は考え方が変わりますし、高齢者の場合も(サルコペニア、フレイル等の視点から)別に考える必要があります.もちろん生活でどの程度の身体活動(運動や肉体労働等)をするかによっても変わってきます.また妊娠糖尿病及び糖尿病合併妊娠の場合でも別に考える必要があります.
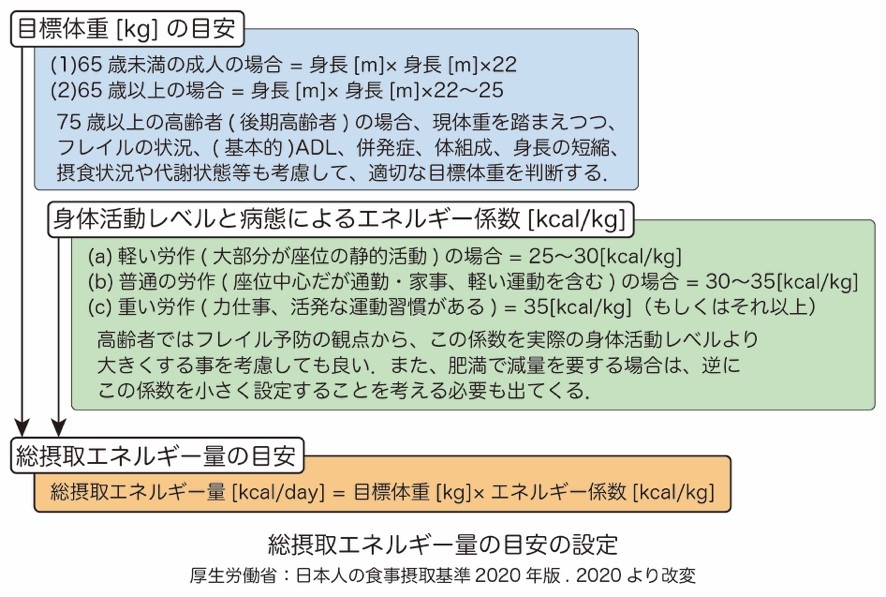
当院は小児科を標榜させて頂いておらず、小児糖尿病のフォローは診療領域外とさせて頂いておりますので、ここでは成人および高齢者の方の大まかなカロリー算出についてお示ししようと思います.
下の表は、厚生労働省が示した「日本人の食事摂取基準2020年版」の「総摂取エネルギー量の目安の設定」を参考に作成したものになります.
同じ食事を摂るのでも、食べ方の工夫次第で血糖上昇を抑えることが出来ます.ゆっくりよくかんで食べることだけでも、血糖値の急激な上昇を回避できます.「まず野菜から食べる」ということも糖の吸収を緩やかにしてくれます.
すでに糖尿病合併症を起こしている人は、それらの治療も含めた食事療法が必要になります.食事療法の基本は先述した内容と同じですが、合併症の種類により、食品・栄養素の摂取量がより制限されたメニューになります.
食事療法について、そのごく一部ですが概略を記載させて頂きました.
とはいえ、実際に実行することはなかなか難しいのではないでしょうか.例えば、総摂取エネルギー量の計算は記載した式に則れば直ぐにできるのですが、その結果から具体的な献立が浮かぶでしょうか?(「あなたの適切な食事は1日1600kcalです.よろしく」と言われても、朝昼晩の献立を考えるのは難しいですよね.)
具体的な食事療法の実戦をしていくために、食事療法に精通した管理栄養士による栄養指導は非常に有益です.当院では専任の管理栄養士は不在ですが、関連病院の栄養科での栄養指導を受けられるように体制を作っていきます.栄養指導を希望される患者さんは診察の際に御相談頂ければと思います.
運動療法は、食事療法と同様に糖尿病治療の根幹を成すものになります.
急性効果としては、運動時のエネルギー利用でブドウ糖、脂肪酸が消費され、血糖値の低下が期待できます.また慢性効果としてはインスリン抵抗性の改善が期待されます.体重減量・適正化にも繋がります.糖尿病に合併していることが多い、高血圧症や脂質異常症の改善も期待されます.
運動の種類には、
等に分けられます.糖尿病の運動療法といえば、ウォーキングなどの有酸素運動を行うことが多いのですが、レジスタンス運動も共に行うことで筋肉量が増し、インスリン抵抗性の改善が期待されます.
良く「1日10000歩程度歩きましょう」と運動を勧められることが多いかと思います.最初は少ない量からでも構いませんので、まずは始めてみることをお奨めします.
私は普段の外来では、平日時間が取れる方であれば「一回30分程度のウォーキングを週5回程度」、週末でないと時間が取れない方の場合「週2回、一回あたり1時間+α程度のウォーキング」をお奨めしています.一週間で150分程度の運動習慣をつくるように推奨しています.
但し、下記のように合併症がある場合などでは、運動が制限されることもありますので、運動の種類や時間・回数等、必ず医師の指導の下で、適切な運動を心がけましょう.
経口血糖降下薬やインスリンなどの薬物療法を行っている場合、運動中に低血糖を起こす可能性があります.まずは自分が使用している薬剤は低血糖リスクが高いものかどうか、運動療法の注意点などを医師に確認をしてください.運動を始めるタイミングについては、食前よりは食後に行う方が低血糖回避の点で望ましいです.
治療の第1の柱である食事療法と第2の柱の運動療法を適切に行いながらも、糖代謝の改善が不十分な場合は薬物療法を行います.
糖尿病治療薬はその作用の仕方から「インスリン分泌促進系」、「インスリン分泌非促進系」、「インスリン製剤」の3つに分類されます.患者さんの病態や合併症の有無、薬剤の作用特性、肥満の有無などを考慮して選択します.血糖を改善させる(低下させる)薬剤である以上、多かれ少なかれ低血糖リスクは伴います.低血糖リスクがかなり低い薬剤も多いですが、患者さんの病態によってはある程度のリスクをとりながら薬剤選択する事もあります.いずれにせよ投与前の段階で、患者さんへの適切な説明と低血糖時の対応の確認が必要です.
治療薬の投与方法によっても「内服薬(経口血糖降下薬)」と「注射薬(インスリン製剤またはGLP-1製剤注射)」に分けることができます.1型糖尿病ではインスリン注射が必須ですが、2型糖尿病でも病態により注射製剤が効果的な場合があり、適宜選択されます.
最終的には病態だけではなく、患者さんのライフスタイルや希望を十分踏まえた上で、最適な治療を提案します.
血糖自己測定とは
血糖自己測定(SMBG, Self-Monitoring of Blood Glucose)とは、患者さんが自分で簡易的な血糖自己測定器を用いて血糖値の測定を行うことです.
SMBGでは、(医療機関で行う採血とは異なり)指先を細い針で突いて、僅かな血液を絞り出してセンサーにつけるだけで血糖値を測定することができます.持ち運びもできるサイズであり、場所を問わず手軽に測定が可能です.
既に糖尿病と診断され、治療を頑張っておられる患者さんはもちろん、「治療が上手くいっていない」、「治療が嫌になって投げ出しそうだ」という患者さんも、是非一度当院に御相談頂ければと思います.
「家系的に糖尿病に罹っている人が多くて自分もなるかもしれない(なっているような気がする)」、「実は健康診断で血糖があやしいと言われたけど誰にも相談できていない」、、、そんな風に一人で悩んでおられる方も多いでしょう.まずは第一歩を踏み出す機会として、当院の受診を選択頂ければ幸いです.
規模こそ小さいクリニックですが、糖尿病の専門医が患者さんの悩みや訴えを伺い、よりよい明日のために解決策をともに考えていきます.
数ある疾患の中でも生活習慣病である糖尿病は、患者中心の治療が最も重要な疾患だと考えています.食事や運動という、生活に密着した部分での改善が必要であり、それを実行する主体は患者さん本人だからです.御本人が納得出来ない治療法はなかなか継続できず、効果が期待できません.1日1粒の薬であっても、1日10分の散歩でも、患者さんの納得・理解がないまま、医師に言われるがままの「受け身の治療」ではなく、患者さん自身が納得した主体性のある治療であるべきだと思います(勿論、患者さんの納得する方向が医学的に問題があれば、それを修正するのも私達の役割です).
私達は糖尿病で悩まれている患者さんに寄り添い、患者さんのライフスタイルにあった治療法を模索し最適化するお手伝いをさせて頂きます.